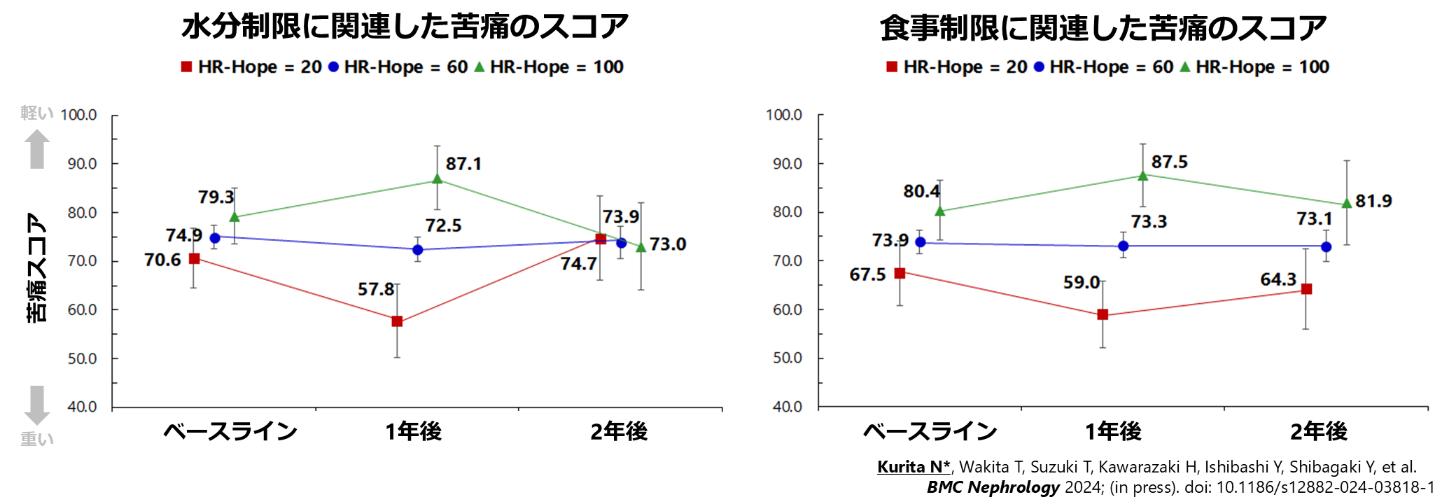
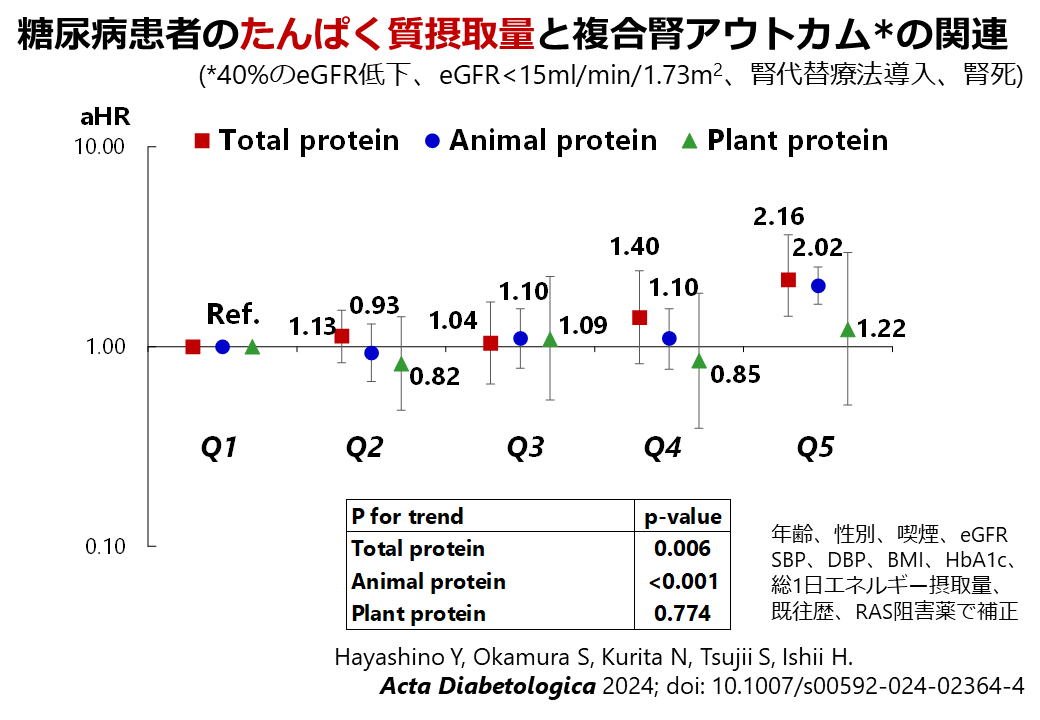
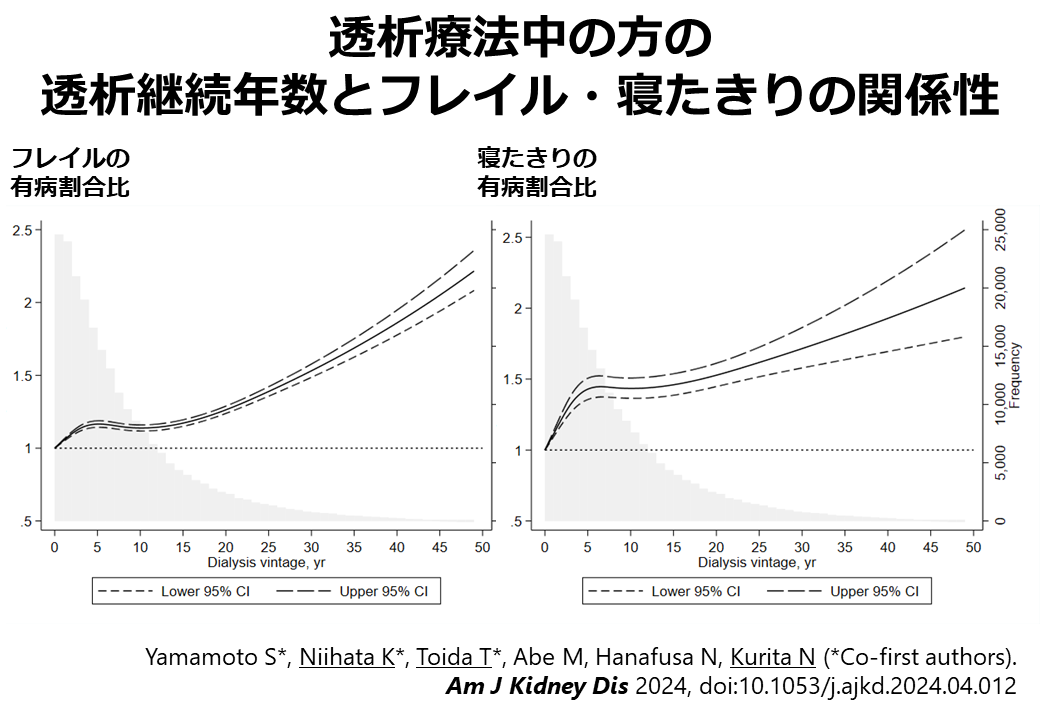
腎代替療法の選択は、患者の生活に大きな影響を与える重要な場面であり、患者と医療者が協力して意思決定を行う「協働意思決定(Shared Decision-Making:SDM)」が推奨されています。しかし、日本におけるCKD(慢性腎臓病)患者のSDMに対する理解や実際の経験、そしてSDMが行われたという認識に影響を与える要因については、これまで十分に明らかにされていませんでした。
そこで本研究では、全国49施設の成人CKD患者475名を対象に、腎代替療法を選択した際のSDMに関する調査を行いました。その結果、全体の8割以上が腎代替療法選択時にSDMが行われたと感じていた一方で、調査前からSDMという概念をよく知っていた人はわずか4.7%でした。患者が特に重視したい話題は、「日常生活への影響」「経済的負担」「家族との関係」などで、多くの人が「腎代替療法が必要になる直前」に「複数回にわたる話し合い」の実施を望んでいました。また、腎臓専門医だけでなく、医療ソーシャルワーカーやかかりつけ医(非腎臓専門医)など、さまざまな医療職の関与も重視されていました。SDMの認識と有意に関連していたのは、腎代替療法選択のための外来(看護師の参加と十分な時間が確保された外来)への複数回の受診でした。本研究の結果より、日本の腎代替療法選択において患者は自身の生活に直結する情報を求めており、繰り返しSDMの機会を設ける体制の整備が、今後のCKD診療においてますます重要になると考えられます。
科学研究費補助金の助成(基盤研究(C) 課題番号JP21K10314; 研究代表者:柴垣; 基盤研究(B) 課題番号JP19KT0021 および 挑戦的研究(萌芽) 課題番号JP22K19690; 研究代表者:栗田)を受けたPREPARES研究(PREference for PAtient REnal replacement therapy and Sharing Study)の成果(チームプロダクト)です。主筆は、聖マリアンナ医科大学の柴垣教授が務められました。主指導教員は、ロジスティクスを含めた研究計画の立案・解析・論文化支援でフルコミットし、日本全国の50の施設でご活躍の腎・透析専門医の先生方とチームで推進しました。[※研究成果が、福島民友 日刊に掲載されました。患者との「対話」ひと工夫を 腎臓病治療の共同意思決定、福島医大グループ調査. 福島民友. 2025年6月18日 日刊3ページ.]